
Siete propuestas para curar la medicina
El pasado 21 de enero participé en Conversaciones con Hipócrates, los Primeros Encuentros on line de Médicos Humanistas.
Expuse mi opinión sobre mi pasión, que es la medicina, mi modo de verla, de lo que en la actualidad me preocupa de su práctica y ejercicio y de mis propuestas para conseguir una medicina mejor.
Tal y como diría Montaigne, jamás hubo en el mundo dos opiniones iguales, como tampoco dos cabellos o dos granos. La mía tiene que ver con lo que me han enseñado mis pacientes, mis maestros y el estudio.
Parto de una premisa; la medicina actual está enferma. Y por ello, es necesario un análisis pormenorizado que nos lleve al diagnóstico antes de reflexionar sobre las posibles propuestas de mejora desde una posición absolutamente personal y constructiva, que obviamente ni son todas ni quizás las más idóneas, pero son al menos, las mías.
Cuando fallecía Galdós en el Madrid de1920 la medicina era muy diferente a la de nuestro tiempo. En estos cien años el progreso científico y técnico de la medicina ha sido colosal. Y eso, ha sido la bendición de la edad de oro de la medicina que podemos situar desde el fin de la segunda guerra mundial hasta finales de los años 70. Durante esas décadas mejoraron las condiciones de higiene en las poblaciones, aparecieron los antibióticos, la mayoría de las vacunas, muchos medicamentos efectivos, innovaciones quirúrgicas, mejores anestésicos y cobertura de salud universal en muchos de los países ricos.
La medicina enferma: las siete D como síntomas de la enfermedad
Sin embargo, en los últimos 50 años han ido apareciendo una serie de obstáculos científicos,técnicos, clínicos, económicos, políticos y sociales que impiden que los ciudadanos disfruten en plenitud de este progreso.
La medicina, se ha convertido en una cultura industrializada del exceso y paradójicamente, en una amenaza para la salud, al haber llegado a la ley de los rendimientos decrecientes;cada vez gastamos más recursos para obtener menores progresos en términos de salud a la vez que generamos más discapacidad y dependencia.
¿Cómo es posible que hayamos llegado a este punto? Quizás porque han aparecido siete obstáculos, como síntomas que impiden llevar a la práctica en muchos casos la medicina que queremos, una medicina virtuosa, segura, cuidadosa y efectiva.
Antonia puede ser un ejemplo. Es una mujer de 84 años que acude a mi consulta y que hace un par de meses fue tratada con antibióticos por presentar una erisipela en la mano izquierda. Y como tenía mucha inflamación y dolor también le prescribí antiinflamatorios (AINES) pensando que el beneficio sería mayor que el riesgo si lo empleaba un periodo corto de tiempo a pesar de que su edad y su tensión arterial lo desaconsejaban. La infección se curó, pero los daños achacables al AINE fueron una rectorragia autolimitada y edemas en ambas piernas que reabrieron unas úlceras previas.
Al curar las úlceras, nos dimos cuenta de que los pies estaban sucios y las uñas negras. No podía cuidarse ni mantener una higiene diaria adecuada porque vive sola y mucho menos hacerse la pedicura. Habíamos estado observando como casi siempre la punta del iceberg. Y es que, como sucede a menudo nos equivocamos al tratar enfermedades en vez de personas. Ahora, podíamos entender las infecciones cutáneas de repetición; necesitaba cuidados para su higiene personal.
Si leemos el breve pero intenso libro de David Healy titulado la Decapitación del cuidado podemos darnos cuenta de que efectivamente la época dorada de la medicina ha pasado a mejor vida. Por ello, es el momento de trabajar juntos en el diagnóstico y tratamiento oportunos.
Las siete D como obstáculos o síntomas que dificultan la práctica de una medicina virtuosa son la deshumanización, la digitalización (excesiva tecnificación), la desigualdad en los cuidados, la medicina defensiva, la demasía en la práctica médica (cuidado inseguro), la medicina departamental (basada en el hospital) y el doctor-shopping o medicalización de la vida.
Deshumanización de la medicina
En general, todo el mundo está de acuerdo en el sentir de una medicina deshumanizada. Cada día compruebo como mis pacientes otorgan un gran valor al afecto, la escucha, la cordialidad y la información compartida.
Cómo Adoración, una paciente octogenaria a la que conocí hace algo más de un mes y aconsejé acudir de forma urgente al hospital. Mi única actuación fue escuchar su relato y explorarla, pero ella muestra con afecto su agradecimiento porque con mi “auscultación” fui capaz de detectar una masa abdominal de la que le intervinieron quirúrgicamente esa misma tarde; una neoplasia maligna de colon que se estaba perforando. El cirujano le salvó la vida, pero yo le había escuchado.
La saturación de los servicios sanitarios que llevan a considerar a cada paciente como un número y que la técnica es lo único que importa, el trabajo funcionarial de los médicos con un modelo de incentivación perversa, la ausencia de formación humanista y la escasa formación en comunicación en la universidad pueden explicar esta falta de humanidad en los médicos que empieza en las facultades de medicina, tal y cómo múltiples estudios confirman al haber observado la disminución progresiva de la capacidad empática en los estudiantes de medicina y en los médicos residentes.
Los excesos de la medicina
La medicina se ha digitalizado. Hemos llegado al punto de la deificación de la práctica médica y de la técnica o tecnolatría, sin que la gente de la calle, los periodistas y políticos, los gestores, y sobre todo los médicos sepamos que en el año 2021 un 75- 95%de la información importante para llegar al diagnóstico proviene de la historia clínica y la exploración física, que el 30%de los síntomas comunes no tienen un diagnóstico claro y que la comunicación con el paciente tiene un valor terapéutico.
El exceso de técnica nos lleva a la práctica de una medicina desigual, objetual, biologicista, defensiva e insegura por sus efectos adversos, hasta el punto de que varias sociedades científicas médicas han elaborado documentos de NO HACER para ayudar a los médicos a desaprender y volver a aprender con Hipócrates que lo primero es no hacer daño.
La práctica de una medicina desigual viene marcada por el conocimiento desde los años 70 de la ley de cuidado inverso (reciben más los que menos lo necesitan) enunciada por Julian Tudor Hart y vigente en nuestros días (siendo un claro ejemplo lo que está sucediendo durante la pandemia) o la mayor importancia del código postal sobre el código genético, ya que en ciudades como Madrid puede haber diez años de diferencia en la expectativa de vida dependiendo del barrio en el que las personas vivan.
La medicina defensiva consiste en un tipo de práctica dirigida a no equivocarse para evitar demandas pero que genera deshumanización y iatrogenia por el efecto en cascada o el llamado síndrome de Ulises en el que el paciente padece una Odisea interminable e innecesaria de pruebas y tratamientos a consecuencia de los cantos de sirena que médicos y usuarios escuchan sin poder evitarlo.
Es especialmente preocupante la práctica de la medicina insegura que conlleva sobrediagnósticos y sobretratamientos. Una medicina dirigida entre bambalinas por los inventores de enfermedades que han llegado a crear necesidades médicas ficticias a través de diferentes estrategias para tratar de convencer a la gente que está esencialmente bien de que está enferma, y a la que está algo enferma de que está muy enferma. La medicina insegura conduce a diagnósticos excesivos, exceso de actividades preventivas de dudosa o nula utilidad como son muchos de los cribados de cáncer (a pesar de diagnosticar más cánceres no tienen impacto sobre la esperanza de vida), tratamientos innecesarios, polimedicación, iatrogenia, discapacidad y muerte.
La medicalización de la sociedad es un fenómeno progresivo desde hace décadas acentuado por un contexto social frágilen valores en el que se da culto a la inmediatez y todo se resuelve con pastillas. La medicalización de la vida cotidiana, el consumismo general y sanitario, una cierta negación de la enfermedad, del envejecimiento y la muerte y la externalización a terceros de las responsabilidades en el cuidado de la propia salud son elementos característicos de nuestras sociedades desarrolladas.
Los políticos parecen diseñar la sanidad pública para un pequeño porcentaje de ciudadanos, los que precisan hospitalización. La inversión en Atención Primaria en España ha ido en descenso de forma progresiva mientras crece en la Atención especializada, cuando la ciencia nos enseña desde hace décadas que esta política sanitaria es un error. Deberían leer para entenderlo quizás, a Barbara Starfield.
Cuando se ha demostrado que tener el mismo médico de familia mejora nuestra salud y expectativa de vida seguimos inaugurando hospitales, lo que solo puede explicarse porque la Atención Primaria no da votos, no sale en los noticieros y no tiene glamour.
Propuestas para una medicina mejor
Cuando es capaz de dar lo mejor de sí misma, la medicina invoca y ejerce su influencia sobre el cambio humano, y la posibilidad de cambio siempre es sinónimo de esperanza.
Gavin Francis
Después de más de tres décadas de trabajo como médico de familia pienso que sería de gran ayuda para los pacientes que sus médicos practicaran un tipo de medicina humana, centrada en la persona, humilde, presente, ética, efectiva e integrativa.
Mis siete propuestas de cambio para curar la medicina y saltar los obstáculos que nos impiden ser cuidadosos, efectivos y seguros son dar los siguientes pasos:
De la deshumanización a la humanización a través del cuidado invisible.
De la medicina centrada en la técnica y en el médico a la centrada en el paciente.
De la medicina de la desigualdad a la medicina biopsicosocial integrada e integral.
De la medicina defensiva a la medicina narrativa.
De la medicina insegura a la basada en el conocimiento, la ética y la presencia.
De la medicalización de la sociedad a la toma de decisiones compartidas.
De la medicina centrada en el hospital a la salud pública y la Atención Primaria.
Humanizar la medicina pasa por la revolución que supone el cambio en la formación de los futuros médicos en el pregrado y de los médicos jóvenes en el postgrado, otorgando la importancia que tienen a la ética, las técnicas de comunicación, las humanidades y el aprendizaje a través del ejemplo (currículo oculto o informal).
Además del aprendizaje de la ética aplicada (bioética y ética médica) es necesario el conocimiento de la ética normativa, tanto la deontología cómo la ética de las virtudes en el más puro sentido platónico y aristotélico; porque la virtud debería ser la fuerza motriz del estudio, aprendizaje y práctica de los médicos. Una de las tareas pendientes en la formación de los médicos en nuestras facultades es la capacitación comunicacional de los alumnos. Del mismo modo que una técnica quirúrgica o un procedimiento endoscópico se practican y aprenden antes de incorporarlos a la práctica clínica rutinaria, las técnicas de comunicación también se aprenden a través de una metodología específica que es preciso conocer por parte de los docentes y practicar por los alumnos. Para saber cómo dar de modo adecuado una mala noticia, comunicarse con ancianos o adolescentes, motivar a los pacientes a cambiar de hábitos e incluso para ser empático es preciso un proceso de aprendizaje.

Figura 1. Humanizar la medicina con ciencia y conciencia
Se conocen múltiples experiencias formativas en alumnos de medicina y médicos residentes a través de la literatura, el cine o la ópera; y la música en general es una forma de comunicación, expresión y terapia. La inclusión de las humanidades y las diferentes formas de expresión artística favorecen en los futuros médicos la comprensión de la complejidad emocional, cognitiva y conductual de las personas sanas y enfermas.
Es preciso combinar el aprendizaje basado en la práctica con el acompañamiento y la presencia docente, la creatividad y la innovación, porque los alumnos, en el actual tránsito a la formación híbrida y on line, en el que las herramientas y contenidos se encuentran en continuo cambio necesitan y desean un contexto formativo de aprendizaje de adultos.
A través de metodologías activas y colaborativas (aprendizaje basado en problemas, en proyectos, en retos, por descubrimiento, gamificación, design thinking, flipped classroom, juego de roles o el método de caso) debería ser más sencillo comprender que es imprescindible saber explorar a un paciente e interpretar un ECG o un estudio radiológico y necesario leer a Tolstoi o Thomas Mann para atender a personas.
Necesitamos Facultades de Medicina cuya misión y visión esté centrada en formar buenos médicos y médicos buenos, no opositores a MIR. Porque los pacientes necesitan medicina en vez de miricina tenemos que formar personas altruistas y colaborativas, no egoístas y competitivas. Así lo pienso y siento, y coincido con Ana Merino cuando nos regala esta reflexión al terminar su novela: La gente buena tiene un don para irradiar cariño, para producir campos de fuerza donde cobijar a los demás. Los pacientes necesitan sentirse cuidados y las consultas de los médicos deberían ser lugares de afecto y cobijo.
Hay que buscar por ello con ahínco la atención basada en la relación como modelo de medicina general, pero también en el contexto del especialista y otorgar la dirección de las Facultades de Medicina a los generalistas como el psiquiatra Allen Frances propone. Unas facultades capaces de generar una formación médica troncal en la que todos los alumnos que terminen sus estudios sean antes personas que profesionales y médicos antes que especialistas.
La medicina del presente y futuro tiene queestar centrada en el paciente tal y como Carl Rogers y Michael Balint nos enseñaron. Sabemos que es preciso compaginar la agenda del médico con la del paciente, empleando la relación como parte principal de la terapia y usando los recursos diagnósticos y terapéuticos con prudencia después de un tiempo de escucha. Porque cómo dice Nanni Moretti en su película Caro diario, los médicos no escuchan. El paciente es interrumpido a los pocos segundos de comenzar su monólogo con lo que se pierde información valiosa para la comprensión del motivo de consulta y aumenta el riesgo de errores. Escuchar para conocer la agenda del paciente no solo es necesario para una práctica clínica más humana adaptada a cada persona y sus circunstancias, sino que ha demostrado ser más efectiva.
El paso de lo biológico a la biográfico se consigue cuando la historia clínica constituye una nueva narración más que la simple compilación de datos y pruebas a que la suele reducir la medicina muda. Es el salto al vacío desde la registritis de los despachos al empleo de un tipo de información personalizada y valiosa para el paciente y el médico que nos explica su vida en salud y enfermedad, el cambio radical de una fotografía a una película que nos facilita la comprensión del problema y las posibles soluciones. Eso es la medicina que desean las personas, una medicina centrada en la biografía en vez de en la biología, porque como nos enseñó Eric Cassell, los cuerpos duelen, pero las personas sufren. Y es el sufrimiento lo que los lleva a nuestras consultas y hospitales.
El enfoque biopsicosocial que fue fuente de inspiración para las primeras generaciones de médicos de familia debe construirse desde las personas y las organizaciones sanitarias disponiendo de tiempos y espacios de atención en la consulta y en el domicilio y favoreciendo la participación de la comunidad para poder prestar un cuidado equitativo, seguro y efectivo. Para poder acceder a lo biopsicosocial en cualquiera de los espacios compartidos es necesario el establecimiento previo de una relación personal que permita una conversación profunda más allá de lo puramente académico y biológico. Es un difícil reto, pero la medicina biopsicosocial es el tipo de práctica que todos anhelamos y para ello es preciso trabajar juntos.
Hemos de pasar de la medicina de la batuta en la que el médico era el director de una orquesta con más o menos instrumentos a la del concierto entre dos instrumentos (paciente y médico) que deben estar en perfecta sintonía siendo preciso para ello que el médico haya sido capaz de desarrollar su propia técnica musical y tener su sonido único, porque como dice el maestro Ozawa quienes no tienen su propia técnica bien desarrollada se limitan a imitar a los demás. Imitan la forma superficialmente. Y la música carente de armonía y del ritmo apropiado suena desafinada
La sintonía precisa para un buen entendimiento entre médico y paciente es lo que define a la medicina de la presencia. Estar presente es sentirse en el aquí y el ahora, ser capaz de reconocer nuestras propias emociones (miedo, angustia, ansiedad, vergüenza, empatía, afecto) y metabolizarlas para cuidarnos y cuidar al paciente. De ese modo, tendremos más posibilidades de salir de la consulta con la satisfacción por el trabajo bien hecho, evitaremos errores y el riesgo de terminar quemados será mucho menor.
Cualquier conversación necesita presencia, muy especialmente el diálogo que se establece entre el médico y el paciente, diálogo que como Danielle Ofri enfatiza en su libro What Patients Say, What Doctors Hear es la más poderosa herramienta en medicina.
Es imposible hablar de autonomía y empoderamiento del paciente sin presencia en la consulta, sin estar con los cinco sentidos puestos en la tarea, sin la capacidad de escucha, comprensión y compasión en el contexto de la práctica centrada en el paciente a partir del amor por el trabajo bien hecho, el conocimiento de las técnicas comunicacionales, de las pruebas científicas y la toma de decisiones compartidas.
Escuchar y explicar, son mis dos verbos favoritos en la consulta. La medicina de la presencia es la que ayuda más a evitar los errores en la atención del paciente tanto en la consulta como en el domicilio o en el quirófano.
Y a partir del conocimiento, la ética y la presencia practicar una medicina segura. Para ello, es imprescindible que los profesionales de la salud conozcan los riesgos de la medicina actual e introduzcan en sus consultas la prevención cuaternaria protegiendo a los pacientes de las actuaciones médicas y muy especialmente de las preventivas. Organizaciones independientes como Prescrire en Francia proponen evitar el empleo de fármacos con balance beneficio/riesgo negativo, muchos de los cuales son de uso frecuente. En la misma línea Choosing wisely, o No gracias en España preconizan un tipo de medicina segura sin influencia de los poderes y la industria.

Figura 2. Estrategias de Prevención cuaternaria
Hay que construir una medicina pública centrada en la Atención Primaria que favorezca la equidad, la accesibilidad y la continuidad de la atención. Una medicina de los cuidados centrada en las personas y la comunidad sin ruidos externos, porque como bien dice Iona Heath, en los hospitales, las enfermedades permanecen y las personas van y vienen; en atención primaria, las personas permanecen y las enfermedades van y vienen.
Una Atención Primaria capaz de prestar una asistencia en la que una buena comunicación con el paciente sea la puerta abierta al razonamiento clínico del profesional, y a la propuesta de acciones preventivas, diagnósticas o terapéuticas con valor añadido enun diálogo constructivo para la toma de decisiones compartidas. Una Atención Primaria con un contexto de trabajo en equipo, con una filosofía definida y con una misión y visión de su trabajo compartida.
La información oral y escrita bidireccional empleando todos los recursos disponibles (textos, libros, páginas web, vídeos, enlaces de interés y herramientas de ayuda a la toma de decisiones) debe constituir un tiempo necesario en muchas de las consultas cotidianas siendo el mejor punto final tras comprobar la comprensión del paciente antes de la despedida cordial.
En un mundo tan competitivo, individualista y tecnificado, y más aún en un contexto de tan alta incertidumbre como es la pandemia actual de COVID-19, la práctica de una medicina sensata y equilibrada a la hora de tomar decisiones estará siempre en un término medio entre los profesionales innovadores (early adopters) y los rezagados porque no siempre lo más novedoso es lo mejor.
En general, la mejor alternativa terapéutica será siempre la más segura y efectiva para cada circunstancia y paciente, comenzando siempre que sea posible por medidas no farmacológicas como la escucha, la compasión, la psicoterapia (de apoyo, cognitivo conductual, motivacional), la biblioterapia, la dieta, la nutrición, el ejercicio físico, la meditación, el arte y un largo etcétera. Y cuando sea preciso el empleo de técnicas y fármacos la búsqueda de la mejor opción (alopatía, homeopatía, fitoterapia, osteopatía, medicina tradicional china, acupuntura…) por su seguridad y efectividad demostradas.
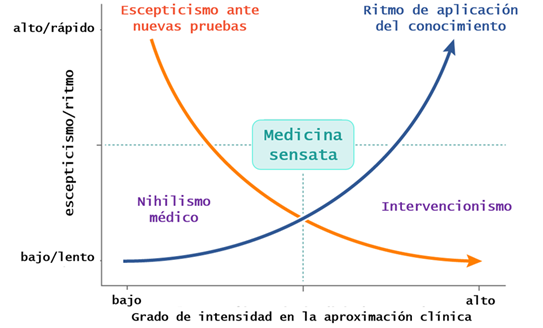
Figura 3. Medicina sensata. https://rafabravo.blog/2021/01/29/la-sonora-colchicina/
La medicina del futuro es a mi juicio, aquella capaz de aunar saberes desde la humildad, la prudencia y el conocimiento científico, contando con la opinión del paciente, la experiencia del médico (basada en pruebas) y el cuidado del medio ambiente; es decir la medicina integrativa. Una medicina de la escucha, de la sintonía, de la armonía y la presencia. Los cuatro pilares de la medicina, de una medicina virtuosa centrada en hechos y en valores, segura, compasiva y narrativa, de una medicina que desde la enseñanza en las facultades mira al presente y al futuro serán, la práctica de una medicina integra, sin conflicto de intereses, cuya misión y visión esté enfocada en el cuidado de la salud individual y colectiva, integral desde una perspectiva biopsicosocial, integrada, accesible a todos, equitativa y justa e integrativa empleando los recursos disponibles en función de la mejor opción en cada momento y con cada paciente.

Figura 4. Los cuatro pilares de la medicina
A pesar de que estos siete obstáculos nos han llevado a que la profecía de Jules Romains se cumpla con la llegada de la industrialización y el comercio médico, tengo una confianza absoluta en la medicina y en los médicos porque como Henri Nouwen dice, todo el que se introduce voluntariamente en el dolor de un extraño es una persona extraordinaria.
Y las personas extraordinarias son capaces de hacer mejor este mundo y provocar el cambio cuando es necesario.
Lecturas
- http://www.nogracias.org/2019/06/01/que-tipo-de-racionalidad-da-cuenta-del-progreso-en-medicina-la-importancia-de-las-controversias-por-abel-novoa
- O`Mahoney S. Can medicine be cured. The corruption of a profesión. Head of Zeus. 2019
- Dever GEA. An epidemiological model for health policy análisis. Soc Indic Res 1976; 2:435-466
- Kaplan RM, Milstein A. Contributions of Health Care to Longevity: A Review of 4 Estimation Methods. Ann Fam Med. 2019 May; 17(3): 267–272.
- Illich I. Némesis médica. La expropiación de la salud. Barral. 1975
- Healy D. La decapitación del cuidado. Samizdat Health.2020
- https://elpais.com/diario/1992/06/11/opinion/708213606_850215.html
- Bellini L, Shea JA. Mood change and empathy decline persist during three years of internal medicine training. Acad Med. 2005. 80(2):164-167
- Hojat M, Vergare M, Maxwell K, et al. The devil is in the third year: a longitudinal study of erosion of empathy in medical school. Academic Medicine: September 2009 – Volume 84 – Issue 9 – p 1182-1191
- Kroenke K. A practical and evidence-based approach to common symtoms. A narrative review. Ann Intern Med. 2014; 161:579-586
- Brownlee S, et als. Evidence for Overuse of Medical Services Around the World. Lancet. 2017 July 08; 390(10090): 156–168. doi:10.1016/S0140-6736(16)32585-5
- https://www.semfyc.es/wp-content/uploads/2016/05/Doc33RecomendacionesNoHacer.pdf
- https://www.semfyc.es/wp-content/uploads/2016/05/Doc33RecomendacionesNoHacer.pdf
- http://www.nogracias.org/2016/03/20/la-mbe-secuestrada-por-john-ioannidis/
- Francis G. Mutatio Corporis. Medicina y transformación. Siruela. 2019
- Hart JT. The inverse care law. Lancet. 1971.https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(71)92410-X/fulltext
- Cofiño R. Tu código postal es más importante para tu salud que tu código genético. Aten Primaria 2013;45(3):127-128
- Padilla J ¿A quién vamos a dejar morir? Sanidad pública. crisis y la importancia de lo político. Capitán Swing. 2019
- Mold JW, Stein HF. The cascade effect in the clinical care of patients. N Engl J Med. 1986;314(8):512-514
- Rang M. The Ulysses syndrome. Can Med Assoc J. 1972; 106(2):122-123.
- Hayward. R. VOMIT (victims of modern imaging technology)—an acronym for our times.BMJ. 2003
- Payer, L. Disease-mongers: how doctors, drug companies, and insurers are making you feel sick. New York; J. Wiley. 1992
- Gilbert Welch H. Overdiagnosed: Making People Sick in the Pursuit of Health.Beacon Press. 2011
- Moynihan R, Heath I, Henry D. Selling sickness: the pharmaceutical industry and disease mongering. BMJ. 2002; 324:886–91.
- Blench J. Los inventores de enfermedades: como nos convierten en enfermos. Destino. 2005
- Coll T, Bravo R, Marcos MP, Astier MP. Impacto del sobrediagnóstico y sobretratamiento en el paciente, el sistema sanitario y la sociedad. Aten Primaria. 2018;50(S2):86-95
- Moynihan R, Doust J, Henry D. Preventing overdiagnosis: How to stop harming the healthy. BMJ. 2012;344, http://dx.doi.org/10.1136/bmj.e3502, ppe3502.
- Gérvas J, Gavilán E, Jiménez L. Prevención cuaternaria: es posible (y deseable) una asistencia sanitaria menos dañina. AMF 2012;8(6):312-317
- Prasad V. Why cancer screening has never been shown to “save lives”—and what we can do about it. BMJ 2016;352:h6080 doi: 10.1136/bmj.h6080 (Published 6 January 2016)
- Shaukat A, Mongin, SJ, Geisser M.S, Lederle, F, Bond JH, Mandel JS, Church, TR. Long-Term Mortality after Screening for Colorectal Cancer. N Engl J Med. 2013;369; 12:1106-114
- http://www.nogracias.org/2019/12/26/la-mamografia-de-cribado-es-una-decision-clinica-no-de-salud-publica-por-abel-novoa/
- Gotzsche P. Medicamentos que matan y crimen organizado. Libros del lince. 2014
- Prasad VK. Malignant.How bad policy and bad evidence harm people with cancer. John Hopkins University Press. Baltimore, Maryland. 2020
- Sitges-Serra A. Si puede no vaya al médico. Debate. 2020
- https://www.lachuletadelfir.com/prescrire-2021-el-listado-de-medicamentos-a-evitar/
- https://www.choosingwisely.org/
- http://www.nogracias.org/
- Guyatt G, Cairns J, Churchill D, et al. (November 1992). “Evidence-based medicine. A new approach to teaching the practice of medicine”. JAMA. 268 (17): 2420–5. PMID 1404801. doi:10.1001/jama.268.17.2420.
- Ioannidis JPA. Why Most Published Research Findings Are False. PLoS Medicine. Publicado el 30 de agosto de 2005. DOI: 10.1371/journal.pmed.0020124
- Smith R. The trouble with medical journals. J R Soc Med. 2006 Mar; 99(3): 115–119.
- http://www.nogracias.org/2019/12/09/peter-gotzsche-is-on-fire/
- Cerecedo MJ, Tovar M, Rozadilla A. Medicalización de la vida. “Etiquetas de enfermedad: todo un negocio”. AtenPrimaria.2013;45(8):434-438
- Martín Zurro A, Cano Pérez JF. Atención primaria. Conceptos, organización y práctica clínica. 1999- Madrid: Harcourt Brace
- Heath I. Ayudar a morir. Con un prefacio y doce tesis de John Berger. Katz. Madrid. 2008
- Palacio J. Las ventajas de una relación estable: longitudinalidad, calidad, eficiencia y seguridad del paciente. AMF 2019;15(8):452-459
- Starfield B. Atención Primaria. Equilibrio entre necesidades de salud, servicios y tecnología. Masson. Barcelona. 1998.
- http://saludineroap.blogspot.com/2018/07/sexto-ano-en-uci-de-la-aps-espanola-y.html
- http://www.doctutor.es/2018/09/05/que-tipo-de-medico-quiero-ser-reflexiones-de-un-r-34/?upm_export=pdf
- http://www.homeopatiasuma.com/hablando-de-homeopatia/por-que-necesitamos-una-nueva-medicina-una-medicina-integrativa/
- Pérez García R. La competencia en bioética: eje fundamental en la formación de residentes de Medicina Familiar y Comunitaria. Educ Med 2018;19(4):235-240
- Gracia D. Como arqueros al blanco. Estudios de bioética. Triacastela Madrid. 2004
- Ruiz R. Comunicación clínica. Principios y habilidades para la práctica. Panamericana. 2015
- Verghese A. Culture shock. Patient as icon, icon as patient. N Engl J Med. 2008; 359:2748-51
- Schwartz AW, Abramson JS, Wojnowich I, Accordino E, Ronan EJ, Rifkin MR. Evaluating the impact of the humanities in medical education. Mt Sinai J Med. 2009; 76:372-80
- Baños JE, Bosch F. Using feature films as a teaching tool in medical schools. Educ Med.2015;16:206-11.
- Baños JE. El valor de la literatura en la formación de los estudiantes de medicina. Educ Med.2003;6:93-9.
- González Blasco P, Roncoletta AFT, Moreto G, Levites MR, Janaudis MA. Medicina de familia y cine: un recurso humanístico para educar la afectividad. Aten Primaria 2005;36(10):566-572
- Sacks O. The power of music. Brain. 2006; 129:2528-32.
- Casado V. Currıculum oculto. Aten Primaria.2010;42(1):1–4
- Shapiro J, Nixon LL, Wear SE, Doukas DJ. Medical professionalism: what the study of the literature can contribute to the conversation. Philos Ethics Humanit Med. 2015; 10:10.
- Novack DH, Epstein RM, Paulsen RH. Toward creating physician-healers: fostering medical students’ self-awareness, personal growth, and well-being. Acad Med. 1999; 74:516-20
- Gull S, Hunter J. Literature and medicine. Lancet. 2001; 358:765
- https://archive.woncaeurope.org/www.woncaeurope2014.org/es/contenido/noticias-es/entrevista-con-carl-rudebeck.html
- Borrell F. Práctica clínica centrada en el paciente. Triacastela. 2019
- Rhoades DR, McFarland, KF, Finch WH, Johnson AO. Speaking and interruptions during primary care office visits. Fam Med. 2001;33(7):528-32.
- Langewitz W, Denz M, Keller A, Kiss A, Rüttimann S, Wössmer B. Spontaneous talking time at start of consultation in outpatient clinic: cohort study. BMJ 2002 ;25(7366):682-3
- http://gestionclinicavarela.blogspot.com/2017/09/el-monologo-del-paciente.html
- Charon R. Reading writing, and doctoring: literature and medicine. Am J Med Sci. 2000; 319:285-91.
- Charon R. Narrative medicine: honoring the stories of illness. Oxford: Oxford University Press; 2006.
- Pennebaker JW, Segal JD. Forming a story: the health benefits of narrative. J Clin Psychol.1999;55:1243-54.
- http://sano-y-salvo.blogspot.com/2018/10/el-hiperregistro-o-registritis-en-el.html
- Engel GL. The need for a new medical model: a challenge for biomedicine. Science 1977; 196:129-36.
- http://gestionclinicavarela.blogspot.com/2020/11/el-poder-de-la-conversacion-segun.html
- Epstein R. Estar presente. Mindfulness, medicina y calidad humana. Kairós. Barcelona. 2017
- Merino A. El mapa de los afectos. Destino.2020
- García Campayo J, Cebolla A, De Marzo M. La ciencia de la compasión. Alianza. 2016
- Ofri D. What Doctors Feel: How Emotions Affect the Practice of Medicine. Beacon Press. 2018
- Ofri D. What Patients Say, What Doctors Hear. Beacon Press. 2018
- Montori V. La rebelión de los pacientes. Contra una atención médica industrializada. Antoni Bosch. Barcelona. 2020
- Murakami H, Ozawa S. Música, sólo música. Tusquets. Barcelona. 2020
- https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001431.pub4/full
- http://gestionclinicavarela.blogspot.com/2018/03/en-busqueda-del-razonamiento-clinico.html
- https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001431.pub4/full
- https://www.bmj.com/content/357/bmj.j1744.long
- Seymour C, McCreary E, Stegenga J. Sensible Medicine—Balancing Intervention and Inaction During the COVID-19 Pandemic. JAMA. 2020;324(18):1827-1828
- https://rafabravo.blog/2021/01/29/la-sonora-colchicina/
- Macintyre A. Tras la virtud. Austral Barcelona. 2020
- Marsh H. Ante todo, no hagas daño. Salamandra. Barcelona. 2016
- Irribarren JM. Conversaciones con pacientes. Next Door. Pamplona. 2020
- Bleakley A. Medical humanities and medical education: how the medical humanities can shape better doctors. London: Routledge; 2015.
- Torrell G, Serrano E. La profecía (cumplida) de Jules Romains: Knock o el triunfo de la medicina. AMFj2013;2(5):10
10 Comments
Deja un comentario

También te puede interesar
Oportunidad de doctorado con financiación completa en Brasil.
Ha surgido una oportunidad para una beca de doctorado Cotutelle totalmente financiada para explorar el uso de la homeopatía en...
5ª Conferencia HRI: “Investigación de vanguardia en homeopatía” Del 16 al 18 de junio – Londres
Los días 16, 17 y 18 de junio tendrá lugar la 5ª Conferencia Internacional de Investigación del Instituto de Investigación...



Qué alegría, José Ignacio, poder contar con médicos verdaderos, como tú y los doctores que te acompañan en esta tarea heroica: sanar y reconvertir en Medicina el automatismo de taller mecánico en que el sistema actual ha convertido el cuidado sabio y humanístico de los seres humanos, asaltando la Universidad, los planes de estudios, los hospitales/garaje y el mismo sentido de la vida que se pretende curar de todo menos del propio disparate en que se va convirtiendo una ciencia despojada de conciencia como faro sanitario de una sociedad en el mismo plan.
Estoy segura de muchos jóvenes que desean ser médicos de verdad, se sentirán mucho más motivados por ese camino integrador del que hablas/habláis en este blogg y sobre todo practicáis.
Más aún que necesarios, sois urgentes, una UCI universal imprescindible en el planeta Tierra.
Un abrazo enorme, querido amigo y maestro
Muchas gracias como siempre Sol por tus hermosas palabras
Besos
El artículo no puede ser ni más profundo, ni mejor documentado. Todo un ejercicio de reflexión constructiva entorno a la medicina. El doctor José Ignacio Torres es gran maestro para otros médicos y un lujo para sus pacientes.
Muchas gracias Joana por tu generosidad y tu cariño
Besos
Genial Jose ignacio! No se puede expresar mejor!
un fuerte abrazo
Muchas gracias Gonzalo
Abrazos
Gracias josé Ignacio. Me acabas de reenamorar de la medicina. Un abrazo inmenso.
Gracias Guillermo.
Siempre tan generoso.
Abrazos.
Que cantidad de reflexiones interesantes, de nombres, de títulos.
En ese concierto que querríamos que fuese armonioso bajo la batuta médica, me encantaría que tuviera un espacio una enfermería también responsable y humana, ya que en los hospitales es quien pasa más horas al lado, a la cabecera y a los píes del paciente.
Articulo para leer y releer varias veces.
Grcaias Jose Ignacio.
Gracias a ti siempre.
Hubo tiempos en los que fue así y hay motivos de sobra para confiar en que sea la norma. Juntos de la mano en la consulta y en la cabecera del paciente.
Besos